Жизнь с гемифациальным спазмом
Гемифациальный спазм (он же конвульсивный тик или гемиспазм лицевого нерва) — это заболевание, заболевание, относящееся к области нейрохирургии, которое характеризуется непроизвольными сокращениями лицевых мышц, возникающими, как правило, на одной стороне лица.
Социальные и психологические проблемы при гемифациальном спазме
С этим заболеванием сложно жить, потому что мимика лица очень важна для человеческого общения, и мы постоянно фокусируемся на лицах. Люди генетически запрограммированы концентрироваться на лицах других людей, особенно во время социального взаимодействия. Ненормальные, неконтролируемые подергивания на лице пациента создают впечатление, что происходит что-то странное. Большинство людей не знают о том, что такое гемифациальный спазм, и им очень трудно не обращать на него внимания. Часто они не могут скрыть свое недоумение или замешательство. Пациенты очень хорошо чувствуют реакцию окружающих и испытывают крайнее смущение. В результате они сокращают социальные контакты — особенно с малознакомыми людьми. Нередко пациенты становятся социально замкнутыми, впадают в депрессию и у них появляются суицидальные мысли.
Физические признаки при гемифациальном спазме
Помимо мышечных сокращений гемифациальный спазм может вызывать и другие проявления. Стойкие сокращения периорбитальных мышц вызывают длительное закрытие глаз и могут привести к функциональной слепоте. Снижение зрения значительно ухудшает качество жизни пациентов. В дополнение к функциональной слепоте у пациентов могут развиться проблемы со слезоотделением, такие как «сухой глаз». Гемифациальный спазм вызывается очаговой демиелинизацией лицевого нерва на уровне ствола мозга. Парасимпатические волокна, отвечающие за нормальное слезоотделение, проходят внутри лицевого нерва и могут быть повреждены в результате нейрососудистого конфликта. Это повреждение является основным механизмом, приводящим к синдрому «сухого глаза», который может вызвать повреждение роговицы и привести к стойкой потере зрения. Проблемы со слухом часто встречаются при гемифациальном спазме и могут включать гипоакузию (снижение слуха), щелчки и шум в ушах. Акустические симптомы возникают из-за спазмов стапедиальных мышц, раздражения VIII нерва или дисфункции евстахиевой трубы.
Лечение гемифациального спазма
Принято считать, что варианты лечения гемифациального спазма включают медикаментозное лечение, инъекции ботокса в лицо и хирургическую микрососудистую декомпрессию. Однако всегда следует помнить, что это не совсем «варианты». Когда речь идет именно о лечении, единственным вариантом является операция. Медикаментозное лечение и инъекции ботокса не лечат само заболевание.
Медикаментозное лечение гемифациального спазма
Существует несколько препаратов, используемых для «лечения» гемифациального спазма. Такие препараты, как карбамазепин, клоназепам, габапентин, часто назначаются пациентам с гемифациальным спазмом. Все они относятся к категории препаратов от эпилепсии и, предположительно, воздействуют на аномальную генерацию импульсов в области входа-выхода корешков лицевого нерва. Однако клиническая польза от них, мягко говоря, не впечатляет. Кроме того, они не лечат причину заболевания, и пациенты принимают эти препараты всю жизнь. Из-за длительного приема препаратов нередки побочные эффекты. Некоторые из них, такие как гипонатриемия или синдром Стивенса-Джонсона (ССД), представляют угрозу для жизни.
Инъекции ботокса
Для лечения гемифациального спазма часто используются инъекции ботулотоксина или просто ботокса. По сути, это яд, полученный из бактерии Clostridium botulinum, который препятствует передаче сигналов от нервов к мышцам, вызывая паралич мышц. Это вмешательство является неизбирательным, то есть в нервно-мышечном соединении блокируются как нормальные, так и аномальные импульсы. В результате паралича, вызванного ботоксом, мышца перестает реагировать на нервные сигналы, и подергивания прекращаются. Существует две основные проблемы, связанные с инъекциями ботокса при гемифациальном спазме.
Временный эффект от инъекций ботокса
Лечение ботоксом не лечит гемифациальный спазм, то есть не препятствует формированию аномальных импульсов в лицевом нерве. Демиелинизированный участок в зоне REEZ продолжает генерировать аномальные сигналы, как и раньше. Поэтому, как только действие ботокса ослабевает, лицевые сокращения возобновляются. Эффект ботокса длится около 2-3 месяцев, и обычно к концу этого периода подергивания лица возвращаются.
Паралич лица в результате повторных инъекций ботокса
Как уже говорилось выше, инъекции ботокса не устраняют гемифациальные спазмы надолго. Поэтому пациенты продолжают делать новые уколы. Мышца, парализованная ботоксом, обычно восстанавливается в течение 2-3 месяцев. Однако мышца так и не восстанавливает свою первоначальную силу. После каждой инъекции ботокса всегда остается небольшой постоянный паралич мышц. Этот эффект незначителен при однократной инъекции, но может быть весьма значительным после повторных уколов. Очень часто у пациентов возникает ятрогенный (вызванный лечением) паралич лица. Кроме того, оставшиеся слабые мышцы лица продолжают подергиваться. Иногда пациентам делают так много инъекций, что большая часть лицевых мышц перестает работать, и в итоге пациенты получают обезображивающий лицевой паралич.
Микрососудистая декомпрессия (MVD) при гемифациальном спазме
Микрососудистая декомпрессия (MVD) является единственным долгосрочным методом лечения пациентов, страдающих от гемифациального спазма. Цель операции — устранить источник аномальных импульсов в лицевом нерве. Процедура состоит из двух этапов: обеспечения доступа и собственно микрососудистой декомпрессии.
Хирургический подход
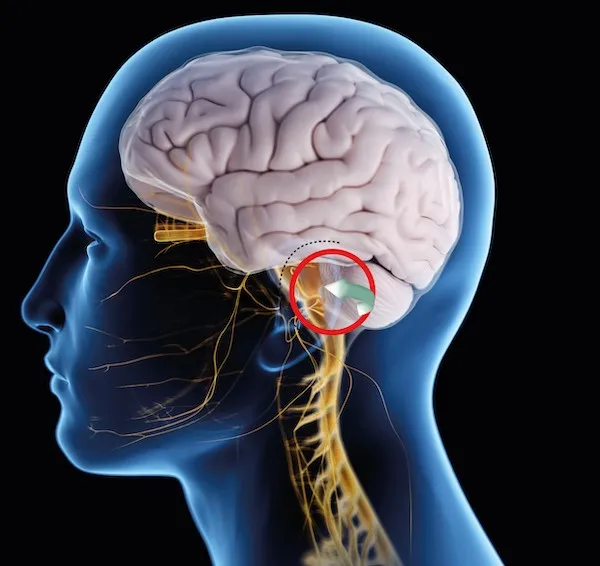
Доступ к области лицевого нерва называется ретросигмоидным, поскольку рабочий коридор находится за сигмовидной пазухой. Небольшой разрез делается за ухом, и мягкие ткани отделяются от черепа, чтобы обнажить кость. Затем открывается небольшое отверстие в кости кзади от сигмовидного синуса. Костное отверстие обнажает твердую мозговую оболочку, которая покрывает мозг. Твердая мозговая оболочка рассекается, после чего нейрохирург продвигается дальше вглубь мозга. Обычно на этом этапе используется либо хирургический микроскоп, либо эндоскоп. Оба они позволяют увеличить и подсветить глубокую крошечную область лицевого нерва. Чтобы получить доступ к лицевому нерву, хирургу приходится работать между черепом и мозжечком. Лучший способ — откачать спинномозговую жидкость и дать мозгу возможность опуститься. Таким образом, открывается естественный коридор между мозгом и черепом, и хирург проходит без особых усилий.
Декомпрессия
Лицевой нерв легко найти из-за небольшой глубины и неизменного местоположения. Хирург должен рассечь арахноидальную оболочку, окружающую нерв, чтобы полностью обнажить его и вывести наружу поврежденный сосуд. Нет необходимости говорить, что этот и последующие этапы требуют специальных микрохирургических навыков и большого опыта.
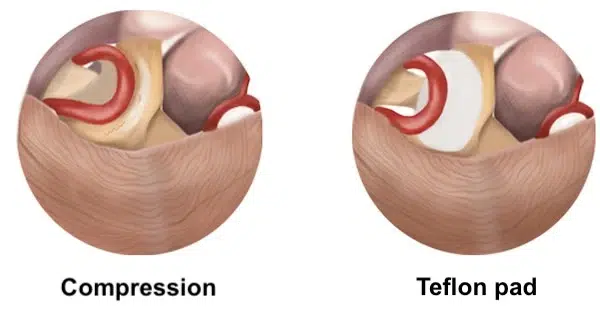
Цель микроваскулярной декомпрессии — выявить, разделить и изолировать кровеносный сосуд (сосуды), сдавливающий лицевой нерв. Обычно сосуд прикреплен к нерву крошечными арахноидальными волокнами. Кроме того, сам сосуд удерживается арахноидальными мембранами. В сущности, арахноидальные мембраны находятся повсюду — вокруг нерва, артерии и между ними. Эти мембраны рассекаются до тех пор, пока сосуд не окажется свободным от нерва и его можно будет легко отодвинуть.
Существует две хирургические техники, используемые для микрососудистой декомпрессии: интерпозиция и транспозиция. Интерпозиция — более старый метод, который включает в себя введение чего-либо между лицевым нервом и поврежденным сосудом. Обычно используются крошечные кусочки тефлонового войлока. Они удерживают артерию подальше от нерва и устраняют пульсирующее давление. В качестве альтернативы можно использовать кусочек мышцы или жира. Другой метод — транспозиция, когда артерия перемещается в сторону и фиксируется так, чтобы не было физического контакта с нервом. Транспозиция более сложна технически и не всегда выполнима. Например, если сдавливающий сосуд проходит между 7-м и 8-м нервами, невозможно отодвинуть сосуд от лицевого нерва без ущерба для вестибуло-кохлеарного нерва. В таких случаях интерпозиция является единственным выбором.
После декомпрессии хирург закрывает твердую мозговую оболочку путем наложения швов, а затем накладывает небольшую крышку на костное окно. Мышцы и кожа также сшиваются.
Лицевой и вестибуло-кохлеарный нервы очень хрупкие, и хирургические манипуляции могут случайно задеть их. Поэтому некоторые хирурги могут использовать интраоперационную электромиографию (ЭМГ) и мониторинг слуховых вызванных потенциалов ствола мозга во время процедуры, чтобы предотвратить их повреждение. Разумеется, самым важным фактором, влияющим на результат, является опыт и навыки хирурга. Некоторые хирурги могут обходиться без сложных инструментов и получать отличные результаты. В целом, MVD — это очень эффективная процедура, обеспечивающая полное излечение примерно в 85-90% случаев.
Восстановление после микрососудистой декомпрессии
Восстановительный период после операции MVD обычно проходит быстро, но важно отметить, что симптомы могут исчезнуть не сразу после процедуры. В некоторых случаях требуется несколько недель или месяцев, прежде чем наступит заметное улучшение. Это связано с тем, что эктопическая область внутри лицевого нерва может «остыть» не сразу после процедуры. Пациенты следует иметь ввиду, что цель операции — устранить компрессию. Демиелинизированному участку, образовавшемуся в зоне нейрососудистого конфликта, требуется некоторое время для восстановления миелина. Это клеточный процесс, и время ремиелинизации варьируется от пациента к пациенту. По данным научной литературы, полный эффект от операции может наступить через 800 дней.
После операции пациенты могут испытывать некоторый дискомфорт в месте разреза, который можно эффективно снять с помощью обезболивающих препаратов. В зависимости от общего состояния здоровья пациента и объема операции обычно требуется кратковременное пребывание в больнице в течение нескольких дней.
Восстановление — процесс постепенный, и пациентам рекомендуется постепенно возвращаться к привычной деятельности, насколько это позволяет самочувствие. Регулярные визиты к нейрохирургу необходимы для контроля процесса заживления и выявления возможных осложнений.
Осложнения микрососудистой декомпрессии
Существует два типа осложнений, связанных с операцией MVD, — осложнения, связанные с доступом, и специфические осложнения операции микрососудистой декомпрессии. К осложнениям, связанным с доступом, относятся утечка спинномозговой жидкости, инфекция в месте операции, плохое заживление, химический менингит. Их распространенность при микроваскулярной декомпрессии не отличается от случаев других операций на головном мозге, и обычно они встречаются довольно редко. К специфическим осложнениям относятся повреждения лицевого и вестибуло-кохлеарного нервов. Считается, что эти осложнения возникают в результате хирургических манипуляций и в большинстве случаев носят временный характер. Некоторые хирурги могут использовать интраоперационный мониторинг для снижения частоты этих осложнений.
