Как проводится диагностика синдрома грудного выхода?
Диагностика синдрома грудного выхода затруднена из-за отсутствия универсального подтверждающего теста. Важной частью диагностики является признание наличиня синдрома грудного выхода в качестве возможной причины проблем пациента. Даже опытные врачи порой могут не распознать признаки и симптомы TOS. Например, исследование, проведенное в США, показало, что пациенты посещали в среднем четырех врачей, прежде чем им был поставлен точный диагноз.1. Однако при подозрении на синдром грудного выхода, установленный диагноз с большей вероятностью будет точным. По данным крупномасштабного исследования, проведенного в реферативном центре в США, точность диагноза по направлению врача составила 91%, а по самоотчетам пациентов – 97%.2. Это исследование показывает, что пациенты способны распознать у себя синдром грудного выхода так же хорошо, как и их врачи.
Подозрение на TOS — это первый шаг, но для подтверждения диагноза необходимо провести множество исследований. Поскольку причины синдрома верхней апертуры разнообразны, диагностика требует тщательного обследования. Кроме того, для выявления разных причин требуются разные тесты. Диагностика TOS похожа на собирание кусочков головоломки. Опытный врач может увидеть то, что другие не замечают, и распознать синдром грудного выхода даже по малейшим признакам. Поэтому врачи должны быть терпеливыми, внимательными и иметь высокую квалификацию в области клинических обследований и рентгенологической визуализации.
Клиническая оценка синдрома грудного выхода
История
Внимательное изучение истории болезни и физический осмотр играют ключевую роль в диагностике синдрома грудного выхода. TOS — это хроническое заболевание, и пациенты отмечают длительное присутствие симптомов Некоторые симптомы, такие как боль при физической нагрузке или неспособность выполнять дополнительные задания, требуют особого внимания. Эти подсказки могут указать на наличие синдрома грудного выхода с самого начала обследования. Пообщавшись с многочисленными пациентами, страдающими от TOS, я обнаружил, что существует определенная “схема TOS”. Осознание этого паттерна является сознательным и интуитивно понятным для практикующего.
Физический осмотр
Плохая осанка несет риск развития синдрома грудного выхода, поэтому я всегда проверяю отклонения в осанке. Кифоз, сколиоз, асимметрия плечевых и ключичных костей часто встречаются у пациентов с TOS. Обычно они малозаметны и едва различимы для неопытного глаза, поэтому их часто не замечают. Характерными, но не исключительными для синдрома грудного выхода, являются боль и болезненность на стыке шеи и плечевой зоны. Постукивание по области грудного выхода сзади обычно вызывает боль и является для меня предпочтительным тестом, поскольку он очень чувствителен к TOS.
Неврологическая оценка
При неврологическом осмотре следует обратить внимание на мышечную слабость и сенсорные нарушения в руках и кистях. Правильное обследование и интерпретация результатов требуют глубокого знания анатомии, ветвей и кожно-мышечного распределения плечевого сплетения.
Обследование моторики (мышечной силы)
Эта часть неврологического осмотра должна быть направлена на атрофию (истощение) мышц и мышечную слабость.
Атрофия
Мышечная недостаточность особенно важна, поскольку она является показателем тяжести заболевания. Атрофия обычно заметна на задней (латеральной) стороне кисти. Я проверяю атрофию, сравнивая две руки рядом друг с другом. Таким образом, даже незначительное истощение мышц становится заметным. Наличие атрофии является “тревожным сигналом”, поскольку указывает на то, что проблема существует уже долгое время и начинает оказывать длительное воздействие.
Мышечная слабость
Все мышцы рук получают иннервацию от нижней части плечевого сплетения — в частности, от нервных корешков C8 и T1. Обычно при тестировании все мышцы рук слабые. Этот клинический признак отличает синдром грудного выхода от других синдромов пережатия нервов, таких как синдромы запястного канала или кубитального туннеля. При синдроме запястного канала гипертрофированная (увеличенная) поперечная связка запястья сдавливает срединный нерв в запястье. Некоторые (но не все) мышцы рук становятся слабыми в результате сдавливания нервов. Это мышцы LOAF – L: две латеральные поясничные мышцы, O: opponens pollicis, A: abductor pollicis brevis, F: flexor pollicis brevis. При синдроме кубитального канала поражаются все остальные мышцы кисти. Значительному числу пациентов с синдромом грудного выхода ставят неправильный диагноз синдрома запястного или кубитального туннеля и даже делают ненужные операции.
Сенсорное обследование (ощущения кожи)
Нейрогенный TOS вызывает различные сенсорные нарушения. Они включают в себя боль, парестезию (ощущается, как покалывание иголками), онемение в пораженной области. Врач может исследовать только онемение. Тщательное сенсорное обследование всей руки и кисти на все сенсорные модальности (прикосновение, боль, температура, вибрация) занимает много времени и обычно не проводится врачами. Скорее, отдельные области рассматриваются поверхностно. Кроме того, среди врачей существует значительная путаница относительно сенсорных нарушений при TOS. Другая проблема возникает из-за сложности сенсорной иннервации. Ниже показаны участки кожи, иннервируемые различными нервами.
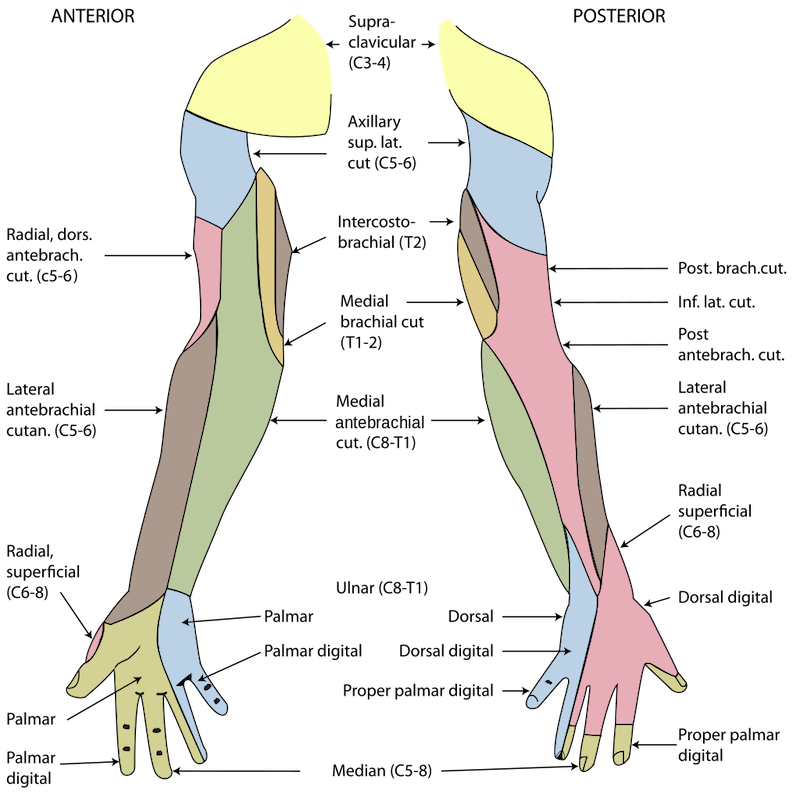
Чаще всего при синдроме грудного выхода поражается нижняя часть плечевого сплетения, охватывающая корешки C8, T1 и нижний ствол. Эти нервы иннервируют внутреннюю (локтевую) сторону руки, предплечье и кисть. Поэтому сенсорные проблемы в этой области типичны для TOS. Гипестезия внутренней поверхности предплечья обычно рассматривается как признак ущемления локтевого нерва. Однако локтевой нерв не обеспечивает сенсорную иннервацию предплечья, а только внутренней стороны кисти, включая 4-й и 5-й пальцы. Другими словами, сенсорная область, пораженная синдромом грудного выхода, включает в себя область локтевого нерва, но не ограничивается ею. Кожа внутренней стороны руки и предплечья иннервируется другими нервами — межкостобрахиальным и медиальным кожным переднебрахиальным нервами. Нейрогенный синдром грудного выхода в основном затрагивает C8/T1/нижний ствол и все его ветви — локтевой нерв, медиальный кожный нерв предплечья, межрёберно-плечевой нерв Медиальный кожный нерв предплечья имеет наивысшую диагностическую ценность, и его поражение очень специфично для синдрома грудного выхода.
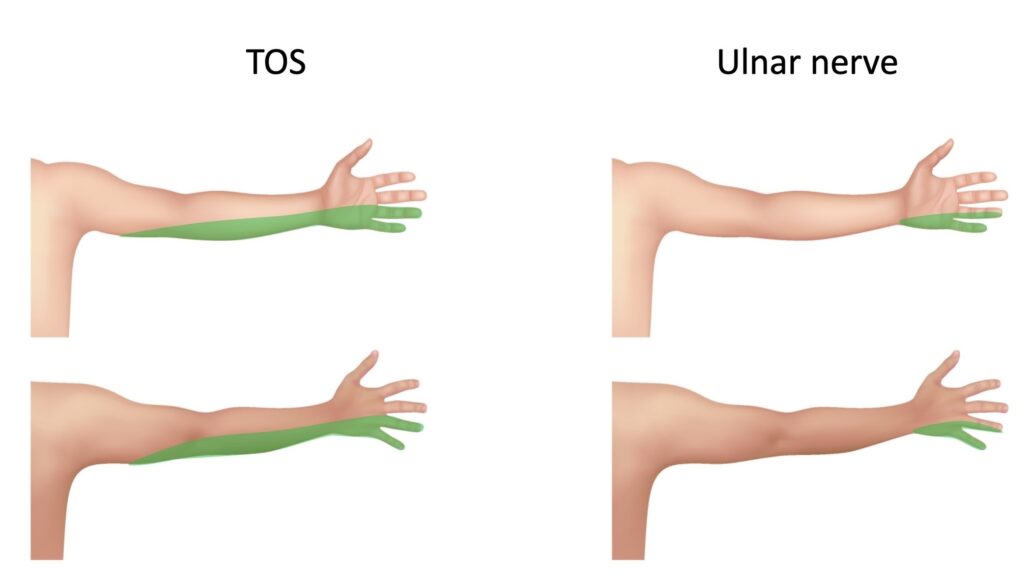
Провокационные методы диагностики
Провокационное тестирование является неотъемлемой частью клинического обследования. Цель этих тестов — вызвать симптомы TOS с помощью определенных клинических манипуляций, чтобы установить правильный диагноз.
- Повышенные показатели стресс-теста на руке (EAST или тест Рооса). Это наиболее часто используемый и наиболее информативный тест для диагностики TOS. Руки отведены и приподняты, пациент открывает и закрывает ладони. Наличие усталости, боли и онемения является показателем синдрома грудного выхода.
- Тесты на растяжение верхней конечности (ULTTs). Это несколько тестов, направленных на оценку состояния различных нервов руки. Один из них выполняется с отведенными руками, ладонями, наклоненной головой. Если возникает боль, тест считается положительным.
- Тест Адсона часто используется для диагностики артериальной компрессии. Однако этот тест может вводить в заблуждение и зачастую оказывается бесполезен. Тест Адсона направлен на выявление компрессии подключичной артерии и исчезновение радиального пульса в определенном положении как доказательство синдрома грудного выхода. Этот тест не обладает достаточной специфичностью и чувствительностью, поскольку он положителен у многих нормальных людей и часто оказывается отрицателен у пациентов с синдромом грудного выхода.
Рентгенологическое исследование
Рентген
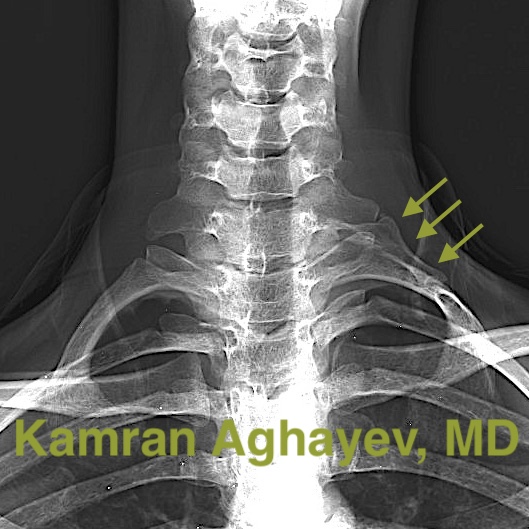
Рентген — это очень полезный инструмент для визуализации простых костных аномалий. Например, дополнительные шейные ребра хорошо видны на рентгеновских снимках. Иногда, правда, эти ребра могут быть в виде длинных поперечных отростков C7, что делает диагностику более затруднительной. Другие аномалии, например, плохо зажившие переломы первого ребра и ключицы, аномальные и неправильно расположенные кости, трудно увидеть на рентгеновских снимках. Рентгеновские снимки также помогают отличить синдром грудного выхода от прогрессирующего заболевания шейных дисков. Часто у пациентов с нейрогенным СГВ наблюдается потеря шейного лордоза (выпрямление шеи) или даже шейный кифоз, что неверно ассоциируется с грыжой межпозвоночного диска в шейном отделе. На самом деле потеря лордоза очень часто встречается при TOS. Основным недостатком рентгеновской визуализации является ионизирующее излучение.
Компьютерная томография (КТ)
Компьютерная томография — это превосходный инструмент для глубокого сканирования костей. Мягкие ткани также могут быть показаны, но в меньшей степени. КТ-ангиография (КТА) идеально подходит для визуализации подключичных артерий и вен. Трехмерные КТ/КТА-реконструкции могут быть особенно полезны для предоперационной оценки. В сочетании с провокационным положением рук и шеи, усиливающим компрессию, КТ/КТА позволяет с высокой точностью определить место и причину компрессии. Основным недостатком компьютерной томографии является ионизирующее излучение.
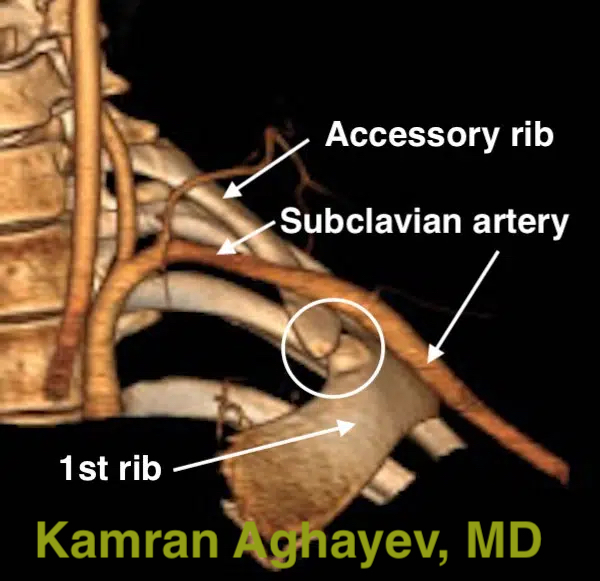
Ультразвуковое исследование (УЗИ) и дуплексное сканирование
УЗИ используется в медицине уже несколько десятилетий. Однако ультразвуковое исследование в рамках диагностики синдрома грудного выхода было внедрено сравнительно недавно. УЗИ грудного отдела позвоночника с высоким разрешением может непосредственно продемонстрировать компрессию сосудисто-нервного пучка. Доплеровская ультразвуковая диагностика или дуплексное сканирование — это метод УЗИ, который визуализирует кровоток. Он особенно полезен при артериальных и венозных синдромах грудного выхода. Одно из самых больших преимуществ УЗИ — это наблюдение в режиме “реального времени”. Это означает, что визуализация происходит очень быстро и отражает текущее состояние. С помощью этой функции можно выполнять сканирование в обычных и специальных (провокационных) позах, включая положение с руками, разведенными в стороны под различными углами. УЗИ не содержит ионизирующего излучения и является самым безопасным методом визуализации. Этот метод также относительно недорог. Основным недостатком УЗИ является субъективность. Это означает, что результаты зависят от человека, проводящего сканирование.
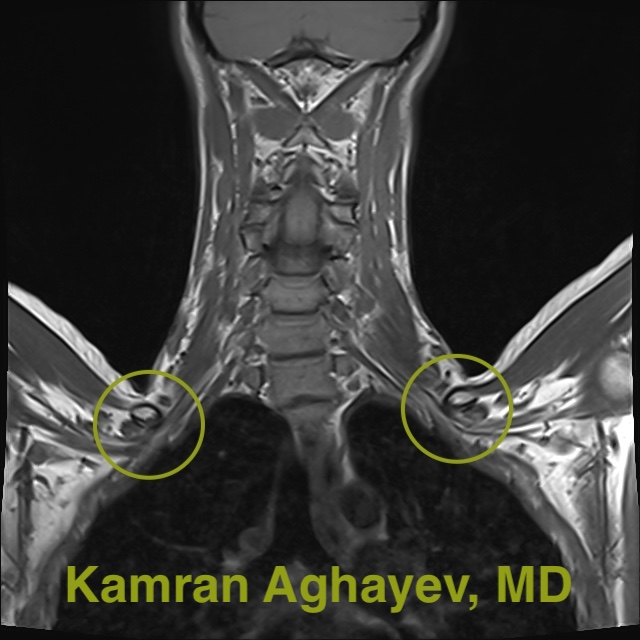
МРТ для диагностики синдрома грудного выхода
Магнитно-резонансная томография — это самый эффективный инструмент для демонстрации мягких тканей. В сравнении с другими диагностическими методами МРТ выделяется наивысшим разрешением изображения. С его помощью можно отличить синдром грудного выхода от заболевания шейного диска. Стандартный МРТ в нейтральном положении не очень полезен. Однако провокационная визуализация с поднятием рук над головой является лучшим методом визуализации для диагностики TOS. В таком положении ключица перемещается ближе к первому ребру, что приводит к “эффекту щелкунчика”, вызывающему нейроваскулярную компрессию. МРТ позволяет визуализировать эту компрессию напрямую. Помимо стандартной и провокационной МРТ существует множество других протоколов диагностики синдрома грудного выхода. К примеру, МРТ-нейрография обеспечивает визуализацию брахиального плексуса с высокой степенью точности. Диффузионно-тензорная визуализация (ДТВ) отображает ориентацию волокон внутри брахиального плексуса. МР-ангиография или МРА может показать кровоток в подключичных сосудах. МРТ безопасна, поскольку не использует ионизирующее излучение. Недостатки МРТ заключаются в длительности сканирования и высокой стоимости.
Исследования нервной проводимости
Многие специалисты считают электромиографию (ЭМГ) и электронейрографию (ЭНГ) неотъемлемой частью диагностики синдрома грудного выхода. В теории это очень логично. TOS затрагивает нервы плечевого сплетения, и ЭМГ должна выявить повреждение. Однако на практике ситуация гораздо сложнее. В исследованиях проводимости нервов оцениваются разные характеристики проводимости (такие как скорость, амплитуда, задержка и прочее) по специфическим участкам. Легче всего тестировать те участки, где нервы расположены близко к коже. Поэтому такие распространенные невропатии, как синдромы запястного канала и кубитального канала, легко диагностируются, так как нервы расположены поверхностно. Плечевое сплетение находится очень глубоко и не поддается прямому исследованию. Существует несколько способов косвенной оценки плечевого сплетения, но они ненадежны.
Чувствительность электромиографического исследования к синдрому грудного выхода была изучена в свежем мета-аналитическом исследовании. В этом исследовании был проведен глубокий анализ всех исследований, касающихся ЭМГ, и сделан вывод: “Электронейромиография на данный момент не может считаться истинным инструментом диагностики nTOS”.3. Тем не менее, несколько исследований показали, что специфические ЭМГ-тесты, такие как ЭМГ срединного кожного антебрахиального нерва, могут быть полезны для диагностики TOS. Однако эти тесты не являются частью стандартной ЭМГ и проводятся редко. Поэтому с практической точки зрения ЭМГ в настоящее время является бесполезным тестом.
Таким образом, в случае с EMG мы видим существенную проблему. Доказано, что ЭМГ не имеет никакого значения для выявления синдрома грудного выхода, но, тем не менее, врачи очень полагаются этот метод диагностики. Ложноотрицательные результаты ЭМГ используются в качестве обоснования для исключения синдрома грудного выхода. Это основная причина, по которой пациенты не могут найти адекватное лечение своего заболевания и страдают в течение многих лет.
Ссылки
- Landry GJ, Moneta GL, Taylor LM, Jr., Edwards JM, Porter JM. Long-term functional outcome of neurogenic thoracic outlet syndrome in surgically and conservatively treated patients. J Vasc Surg. 2001;33(2):312-317; discussion 317-319. https://doi.org/10.1067/mva.2001.112950 [↩]
- Likes K, Rochlin DH, Salditch Q, et al. Diagnostic accuracy of physician and self-referred patients for thoracic outlet syndrome is excellent. Ann Vasc Surg. 2014;28(5):1100-1105. https://doi.org/10.1016/j.avsg.2013.12.011 [↩]
- Daley P, Pomares G, Gross R, et al. Use of Electroneuromyography in the Diagnosis of Neurogenic Thoracic Outlet Syndrome: A Systematic Review and Meta-Analysis. J Clin Med. 2022;11(17). https://doi.org/10.3390%2Fjcm11175206 [↩]