Что такое персистирующий и рецидивирующий синдром грудного выхода?
Персистирующий (постоянный, стойкий) синдром грудного выхода (TOS) — это состояние, когда болезнь продолжается или даже усугубляется после операции. Рецидивирующий синдром грудного выхода несколько отличается от персистирующего. Рецидив означает, что симптомы TOS возвращаются после короткого периода улучшения. Этот короткий промежуток времени часто называют “медовым месяцем”. Существует несколько причин этой проблемы.
Причины рецидивирующего синдрома грудного выхода
Неправильный диагноз
Есть множество заболеваний, которые могут быть похожи на синдром грудного выхода. Грыжа шейного диска, проблемы с плечевыми суставами, фибромиалгия, болезнь Рейно могут быть ошибочно диагностированы как TOS.
- Грыжа шейного диска Между синдромом грудного выхода и грыжей шейного диска есть много общих черт. Оба заболевания связаны со компрессией нервов. Следовательно, ключевые симптомы, такие, как боль, онемение и слабость, присутствуют при обоих заболеваниях. Поэтому дифференциальная диагностика может стать сложной задачей. Усугубляет ситуацию то, что у некоторых пациентов одновременно могут наблюдаться и грыжа шейного диска и синдром грудного выхода.
- Фибромиалгию очень легко спутать с синдромом грудного выхода и наоборот. Основным симптомом у пациентов с фибромиалгией является боль. Локализация боли может быть очень похожа на проявления TOS, но онемение и слабость редко встречаются при фибромиалгии.
- Болезнь Рейно — это хроническое заболевание, поражающее артерии и приводящее к их прогрессирующему сужению. В результате у пациентов развивается непереносимость холода и ишемия (снижение кровотока) рук и кистей. Особенно страдают кончики пальцев. Основное отличие синдрома грудного выхода от феномена Рейно заключается в отсутствии других симптомов таких как повреждение нервов и венозная обструкция. При болезни Рейно ангиография показывает прогрессирующее сужение всех артерий руки, кисти и пальцев, в то время как при артериальном TOS только подключичная артерия сдавливается снаружи над первым ребром.
- Синдром Пэрсонейджа-Тёрнера — крайне редкое заболевание, поражающее плечевое сплетение. У него острое начало, при котором возникает сильная боль. За болью следует значительная слабость в руке. После выздоровления у пациентов обычно развивается парез мышц руки и кисти. Синдром Пэрсонейджа-Тернера отличается от синдрома грудного выхода тем, что имеет острое начало, протекает тяжело, не воздействует на сосуды и не сохраняет болевых ощущений после выздоровления.
- Комплексные региональные болевые синдромы. Существует два типа КРБС Тип 1 ранее был известен как рефлекторная симпатическая дистрофия и встречается чаще. Тип 2 раньше называли каузалгией. Это крайне изнурительные синдромы, значительно снижающие качество жизни пациентов. КРБС развивается после относительно небольших повреждений, таких как травмы, переломы или хирургические вмешательства. Со временем интенсивность боли выходит за пределы первоначального повреждения и распространяется на другие области. Обычно поражаются кисти, руки, стопы и ноги. Степень боли несоизмерима с первоначальной травмой, также возникают дополнительные симптомы. Часто вовлекается вегетативная нервная система (старое название – рефлекторная симпатическая дистрофия). Могут наблюдаться приступы отека, покраснения, похолодания, потливости. Характерно хроническое воспаление, а также признаки поражения иммунной системы. Разница между типами КРБС заключается в наличии повреждения периферических нервов при типе 2.
Диагноз синдрома грудного выхода ставится клинически, а рентгенографическое подтверждение не всегда достоверно. Ошибочные диагнозы встречаются очень часто и могут привести к негативным последствиям. Решающим шагом на пути к успеху будет тщательное обследование, проведенное опытным специалистом.
Неадекватная хирургическая техника
Хирургия — наиболее эффективный и долгосрочным метод лечения синдрома грудного выхода. Эта процедура направлена на устранение сдавления нейро-сосудистого пучка и известна как декомпрессия верхнего грудного отверстия (TOD). Однако наиболее частой причиной рецидива синдрома грудного выхода являются недостатки хирургической техники. Послеоперационные неудачи могут быть обусловлены двумя факторами: операция по декомпрессии прошла без удаления первого ребра и с неполным удалением ребра.
Скаленэктомия (удаление передней лестничной мышцы) и невролиз без удаления ребра
Исторически, удаление первого ребра было первоначальным методом лечения синдрома грудного выхода. Однако осложнения и технические трудности, связанные с удалением первого и дополнительных ребер, привели к тому, что в 1920-х годах был предложен альтернативный подход с сохранением первого ребра.1. Техника осталась практически неизменной и используется до сих пор. Частично удаляются передняя и средняя скаленовые мышцы, нейро-сосудистый пучок освобождается от сдавливающих мягких тканей. Эта процедура завоевала популярность благодаря малому количеству осложнений и несложному техническому исполнению. Последующие исследования, однако, показали, что этот метод не является успешным для долгосрочного выздоровления. Многие хирурги начали выражать обеспокоенность плохими результатами этого подхода в 1940-х годах, а к 1950-1960-м годам стало ясно, что от этого лечения следует отказаться. 2. 3. Когда хирурги вернулись к процедуре удаления первого ребра, результаты мгновенно улучшились.
Кроме того, в проспективном рандомизированном исследовании было показано, что удаление ребер лучше.4. Может показаться, что в свете научных и клинических данных от скаленэктомии и невролиза давно следовало бы отказаться. К сожалению, многие хирурги и сегодня продолжают лечить синдром грудного выхода по этой методике.
Неполное удаление первого ребра
Несомненно, удаление первого ребра — неотъемлемая часть успешной операции по декомпрессии грудного выхода. Тем не менее, степень резекции первого ребра значительно варьируется. В зависимости от навыков и техники хирурга объем удаления кости варьируется от простого срезания до почти полной резекции ребра. Существуют убедительные научные данные, указывающие на то, что степень резекции первого ребра является главным фактором, влияющим на долгосрочный успех операции.
Как правило, операция TOD проводится либо со стороны шеи (надключичный подход), либо из подмышечной впадины (трансаксиллярный подход). Однако полностью удалить первое и добавочные ребра технически сложно и рискованно. Причина — в анатомических особенностях первого ребра. Первое ребро имеет суставные соединения с позвоночником в задней части и с грудиной в передней части. Самые дальние области первого ребра, задние и передние, расположены очень глубоко и труднодоступны.
Еще хуже то факт, что заднюю область первого ребра перекрывает плечевое сплетение. Это хрупкие структуры, которые необходимо защищать любой ценой. Однако для доступа к первому ребру эти нервы и сосуды должны быть перемещены, чтобы обнажить кость. Как и первое ребро, дополнительное шейное ребро сзади имеет либо суставное, либо костное соединение с позвоночником. Близость к плечевому сплетению для добавочного ребра еще существеннее, чем у первого ребра, и это делает практически невозможным его безопасное и полное удаление. Поэтому хирурги предпочитают не рисковать этими жизненно важными структурами, и оставляют глубокие части нетронутыми.
В то же время, средняя часть первого ребра и верхушка добавочного ребра относительно легко и безопасно доступны для резекции. Таким образом, в подавляющем большинстве случаев удаляется только середина первого ребра. Передние и/или задние трети первого ребра обычно остаются нетронутыми так же, как и основная часть добавочного ребра.
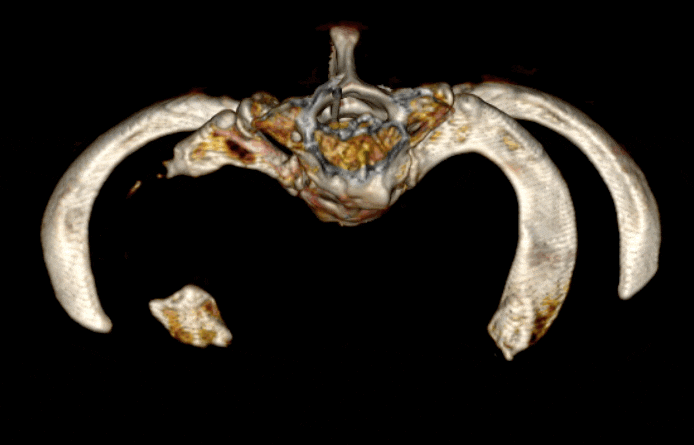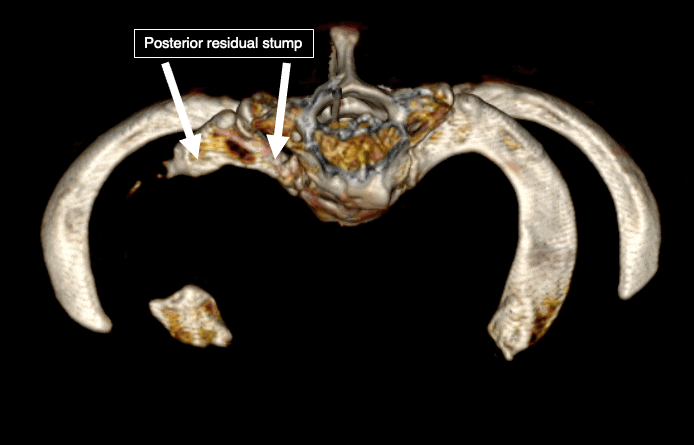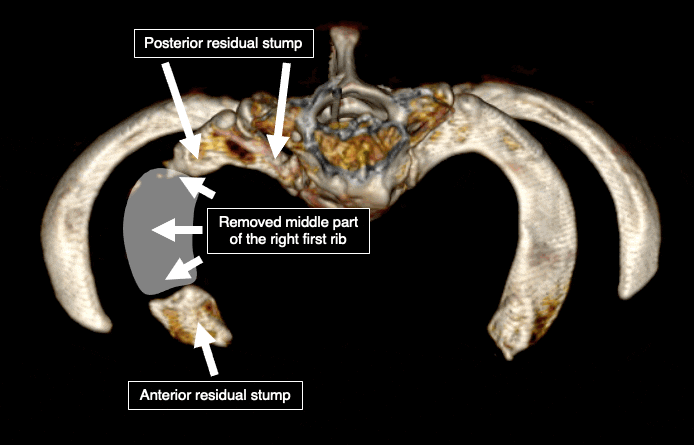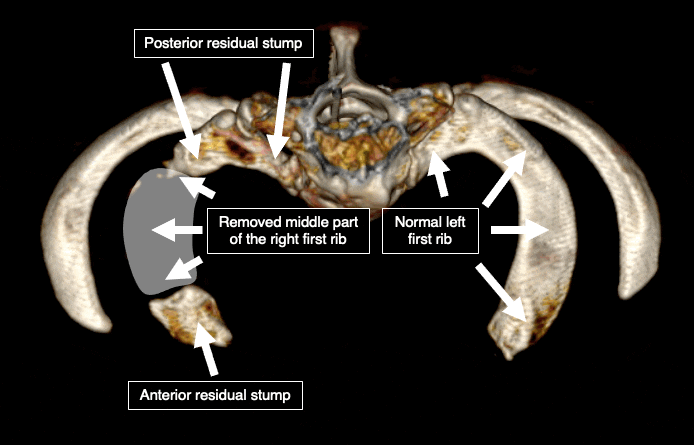
Оставшиеся части ребер являются основной причиной рецидива и ухудшения состояния после операции. Подтверждено, что размер оставшихся костей коррелирует с вероятностью рецидива.5. 6. Почти четверть пациентов, прошедших лечение традиционными методами, не получают пользы от операции, а еще у четверти остаются симптомы.7. Многие пациенты чувствуют ухудшение после хирургического вмешательства. Этот феномен объяснил доктор Роберт Лефферт, придумавший термин “недостающей трети”.8. При удалении средней части первого ребра плечевое сплетение “прилипает” к заднему краю ребра, а подключичная вена — к переднему. В норме нервы и сосуды не имеют тенденции присоединятся к кости. Однако после операции в хирургической зоне развивается рубцовая ткань, которая “склеивает” все вместе. Она присоединяет нервы и сосуды к кости. Подключичная артерия обычно не затронута, поскольку под ней не остается кости, и она опускается вместе с окружающими мягкими тканями. Это “опускание” мягких тканей тянет за собой близлежащее плечевое сплетение и подключичную вену вниз. При наличии оставшихся фрагментов ребра и рубцовой ткани, которая создает неподвижность, плечевое сплетение и подключичная вена испытывают напряжение, что приводит к ухудшению состояния пациента.
Лечение персистирующего и рецидивирующего синдрома грудного выхода предполагает повторную операцию. Однако повторная операция является даже более сложной из-за искаженной анатомии и наличия рубцовой ткани. Только опытные хирурги должны предпринимать повторную операцию по лечению синдрома грудного выхода.
Следующий: Процедура PURED для лечения синдрома грудного выхода
Ссылки
- Adson AW, Coffey JR. Cervical Rib: A Method of Anterior Approach for Relief of Symptoms by Division of the Scalenus Anticus. Ann Surg. 1927;85(6): 839-857. https://doi.org/10.1097/00000658-192785060-00005 [↩]
- Clagett OT. Research and prosearch. J Thorac Cardiovasc Surg. 1962;44: 153-66. https://pubmed.ncbi.nlm.nih.gov/13879636/ [↩]
- Raaf J. Surgery for cervical rib and scalenus anticus syndrome. J Am Med Assoc. 1955;157(3): 219-223. https://doi.org/10.1001/jama.1955.02950200017005 [↩]
- Sheth RN, Campbell JN. Surgical treatment of thoracic outlet syndrome: a randomized trial comparing two operations. J Neurosurg Spine. 2005;3(5): 355-363. https://doi.org/10.3171/spi.2005.3.5.0355 [↩]
- Likes K, Dapash T, Rochlin DH, Freischlag JA. Remaining or residual first ribs are the cause of recurrent thoracic outlet syndrome. Ann Vasc Surg. 2014;28(4): 939-945. https://doi.org/10.1016/j.avsg.2013.12.010 [↩]
- Mingoli A, Sapienza P, di Marzo L, Cavallaro A. Role of first rib stump length in recurrent neurogenic thoracic outlet syndrome. Am J Surg. 2005;190(1): 156. https://doi.org/10.1016/j.amjsurg.2004.11.006 [↩]
- Suzuki T, Kimura H, Matsumura N, Iwamoto T. Surgical Approaches for Thoracic Outlet Syndrome: A Review of the Literature. J Hand Surg Glob Online. 2023;5(4): 577-584. https://doi.org/10.1016/j.jhsg.2022.04.007 [↩]
- Leffert RD. Complications of surgery for thoracic outlet syndrome. Hand Clin. 2004;20(1): 91-98. https://doi.org/10.1016/s0749-0712(03)00084-2 [↩]