ما هي متلازمة مخرج الصدر المستمرة والمتكررة؟
متلازمة مخرج الصدر المستمرة (TOS) هي حالة يستمر فيها المرض أو حتى يتفاقم بعد الجراحة. تختلف متلازمة مخرج الصدر المتكررة قليلاً عن الثبات. التكرار يعني أن أعراض TOS تعود بعد فترة وجيزة من التحسن. غالبًا ما يُطلق على هذا الإطار الزمني القصير اسم “شهر العسل”. هناك عدة أسباب لفشل العلاج.
أسباب متلازمة مخرج الصدر المتكررة
تشخيص خاطئ
هناك العديد من الحالات التي قد تحاكي مرض متلازمة المخرج الصدري. قد يتم تشخيص الانزلاق الغضروفي العنقي، ومشاكل مفصل الكتف، والألم العضلي الليفي، ومرض رينود بشكل خاطئ على أنه متلازمة المخرج الصدري TOS.
- الإنزلاق الغضروفي العنقي. هناك العديد من الأعراض المشتركة بين مرض متلازمة المخرج الصدري و مرض الإنزلاق الغضروفي العنقي. حيث يرتبط كلا المرضين بضغط الأعصاب. وبالتالي، فإن الأعراض الأساسية مثل الألم والخدر والضعف موجودة في كلا المرضين. ولذلك، فإن التشخيص التفريقي يمكن أن يكون تحديا. ومما يزيد الطين بلة أن بعض المرضى قد يصابون في نفس الوقت بالانزلاق الغضروفي العنقي ومتلازمة المخرج الصدري TOS.
- يمكن بسهولة الخلط بين الفيبروميالجيا و TOS والعكس صحيح. العرض الرئيسي لدى مرضى الفيبروميالجيا هو الألم. قد تكون المنطقة المؤلمة مشابهة جدًا لـ TOS، لكن الخدر والضعف غير شائعين في الألم العضلي الليفي.
- مرض رينود هو حالة مزمنة تؤثر على الشرايين وتؤدي إلى تضيقها التدريجي. ونتيجة لذلك، يصاب المرضى بعدم تحمل البرد ونقص التروية في أذرعهم وأيديهم. تتأثر أطراف الأصابع بشكل خاص. الفرق الرئيسي بين متلازمة المخرج الصدري TOS وظاهرة رينود هو عدم وجود أعراض أخرى مرتبطة بمنفذ الصدر مثل إصابة العصب والانسداد الوريدي. أيضًا، من وجهة نظر تشخيصية، يُظهر تصوير الأوعية في مرض رينود تضيقًا تدريجيًا لجميع شرايين الذراع واليد والأصابع، بينما في متلازمة المخرج الصدري TOS الشرياني، يتم ضغط الشريان تحت الترقوة فقط من الخارج فوق الضلع الأول.
- متلازمة بارسوناج-تيرنر هي اضطراب نادر للغاية يؤثر على الضفيرة العضدية. بداية المرض حادة، والألم مؤلم. ويعقب الألم ضعف شديد في الذراع. بعد الشفاء، عادة ما يصاب المرضى بشلل جزئي دائم في عضلات الذراع واليد. تتمثل الاختلافات الرئيسية بين PTS وTOS في البداية الحادة، والشدة، وقلة الألم بعد الشفاء، وغياب مشاركة الأوعية الدموية.
- متلازمة الألم الناحي المركب هناك نوعان من متلازمة الألم الناحي المركب يُعرف النوع الأول سابقًا باسم الحثل الانعكاسي الودي وهو أكثر شيوعًا. النوع الثاني كان يسمى السببية. هذه متلازمات موهنة للغاية تؤثر بشكل كبير على نوعية حياة المرضى. تتطور متلازمة الألم الناحي بعد إصابة طفيفة نسبيًا مثل الصدمة أو الكسور أو الجراحة. مع مرور الوقت، تتجاوز شدة الألم الإصابة الأولية وتنتشر إلى مناطق أخرى. عادة ما تتأثر اليدين والذراعين والقدمين والساقين. درجة الألم غير متناسبة مع الإصابة الأصلية وهناك أعراض إضافية. كثيرًا ما يكون الجهاز العصبي اللاإرادي متورطًا (الاسم القديم كان يشير إلى الحثل الانعكاسي الودي). قد تكون هناك نوبات من التورم والاحمرار والبرودة والتعرق. يعد الالتهاب المزمن أمرًا نموذجيًا وهناك أيضًا دليل على تورط الجهاز المناعي. الفرق بين أنواع متلازمة الالم الناحي هو وجود إصابة العصب المحيطي في النوع الثاني.
يتم تشخيص متلازمة المخرج الصدري سريريًا، ولا يكون التأكيد الشعاعي موثوقًا دائمًا. التشخيص الخاطئ متكرر للغاية ويمكن أن يؤدي إلى نتائج سيئة. الخطوة الحاسمة نحو النجاح هي التقييم الشامل الذي يجريه أخصائي ذو خبرة.
تقنية جراحية ضعيفة او سيئة
الجراحة هي العلاج الأكثر فعالية وطويلة الأمد لمرض متلازمة المخرج الصدري TOS. ويهدف إلى تخفيف الضغط عن الحزمة الوعائية العصبية ويسمى تخفيف الضغط عن مخرج الصدر (TOD). ومع ذلك، فإن التقنية الجراحية غير الكافية هي السبب الأكثر شيوعًا لتكرار المرض. يمكن أن يعزى الفشل بعد العملية الجراحية إلى عاملين: جراحة TOD دون استئصال الضلع الأول واستئصال الضلع غير الكامل.
استئصال العظم الجزئي وانحلال الأعصاب دون استئصال الضلع بشكل كلي
تاريخيًا، كانت أول عملية استئصال للأضلاع هي العلاج الأولي لمتلازمة مخرج الصدر. ومع ذلك، أدت التعقيدات والصعوبات الفنية المرتبطة بإزالة الضلع الأول والإضافي إلى اقتراح نهج بديل مع الحفاظ على الضلع الأول في عشرينيات القرن الماضي.1. هذه التقنية لم تتغير في الغالب، ولا تزال تستخدم حتى اليوم. تتم إزالة العضلات الأخمعية الأمامية والوسطى جزئيًا، ويتم إعفاء الحزمة الوعائية العصبية من أشرطة الأنسجة الرخوة الضاغطة. وقد اكتسب هذا العلاج شعبية كبيرة بسبب قلة المضاعفات والبساطة التقنية. ومع ذلك، فقد أظهرت الأبحاث اللاحقة أنه لم ينجح في السيطرة على المدى الطويل. بدأ العديد من الجراحين في التعبير عن مخاوفهم بشأن النتائج السيئة لهذا النهج في أربعينيات القرن العشرين، وبحلول خمسينيات وستينيات القرن العشرين، أصبح من الواضح أنه يجب إيقاف هذا العلاج. 2. 3. تحسنت النتائج على الفور عندما عاد الجراحون إلى إجراء إزالة الضلع الأول.
علاوة على ذلك، تبين أن إزالة الأضلاع كانت أفضل في تجربة عشوائية مستقبلية .4. قد يبدو أنه كان ينبغي التخلي عن استئصال الكلية والانحلال العصبي منذ فترة طويلة في ضوء الأدلة العلمية والسريرية. لسوء الحظ، يواصل الكثير من الجراحين علاج متلازمة مخرج الصدر TOS بهذه التقنية اليوم.
إزالة الضلع الأول غير كاملة
لا شك أن إزالة الضلع الأول هي جزء لا غنى عنه في جراحة تخفيف الضغط عن مخرج الصدر. ومع ذلك، تختلف درجة استئصال الضلع الأول بشكل كبير. اعتمادًا على مهارات الجراح وتقنياته، يتراوح مدى إزالة العظام من مجرد اللمس إلى استئصال الضلع بالكامل تقريبًا. هناك أدلة علمية قوية تشير إلى أن درجة استئصال الضلع الأول هي العامل الأقوى الذي يؤثر على النجاح على المدى الطويل.
عادة، يتم إجراء جراحة TOD إما من مقدمة الرقبة (نهج فوق الترقوة) أو من الإبط (نهج عبر الإبط). ومع ذلك، فمن الصعب والمحفوف بالمخاطر من الناحية الفنية إزالة الضلع الأول والضلع الإضافي بالكامل عبر هذه الأساليب. والسبب هو العلاقة التشريحية للضلع الأول. يحتوي الضلع الأول على اتصالات مشتركة مع العمود الفقري من الخلف ومع عظم القص من الأمام. المناطق الخلفية والأمامية للضلع الأول عميقة جدًا ويصعب الوصول إليها.
من الناحية التشريحية، تمر الضفيرة العضدية والوريد تحت الترقوة والشريان تحت الترقوة فوق الضلع الأول. هذه هي الهياكل الحساسة التي ينبغي حمايتها بأي ثمن. ولكن للوصول إلى الضلع الأول يجب تحريك هذه الأعصاب والأوعية لكشف العظم. مثل الضلع الأول، يحتوي الضلع العنقي الإضافي في الخلف إما على اتصال مفصلي أو عظمي بالعمود الفقري. يكون القرب من الضفيرة العضدية أكثر بالنسبة للضلع الإضافي منه بالنسبة للضلع الأول، مما يجعل التعرض الآمن والإزالة الكاملة شبه مستحيلة. ولذلك، يفضل الجراحون عدم المخاطرة بهذه الهياكل الحيوية الضعيفة والأجزاء العميقة التي تبقى دون مساس.
من ناحية أخرى، فإن الجزء الأوسط من الضلع الأول وطرف الضلع الإضافي يسهل الوصول إليه واحترامه نسبيًا وآمنًا. وبالتالي، في الغالبية العظمى من الحالات، تتم إزالة منتصف الأول فقط. عادة ما يتم ترك الثلثين الأمامي و/أو الخلفي من الضلع الأول دون مساس، بالإضافة إلى الجزء الرئيسي من الضلع الإضافي.
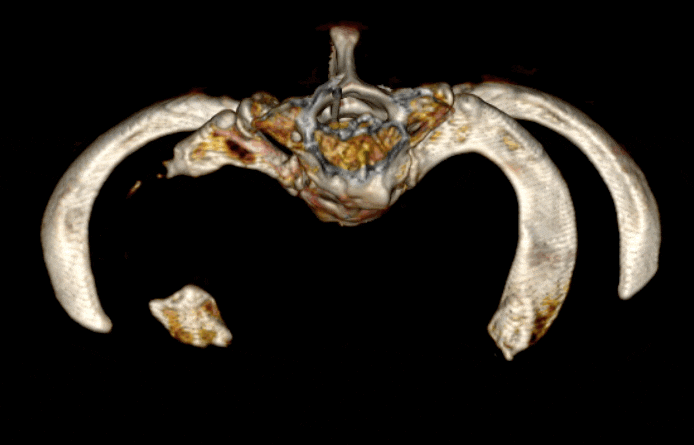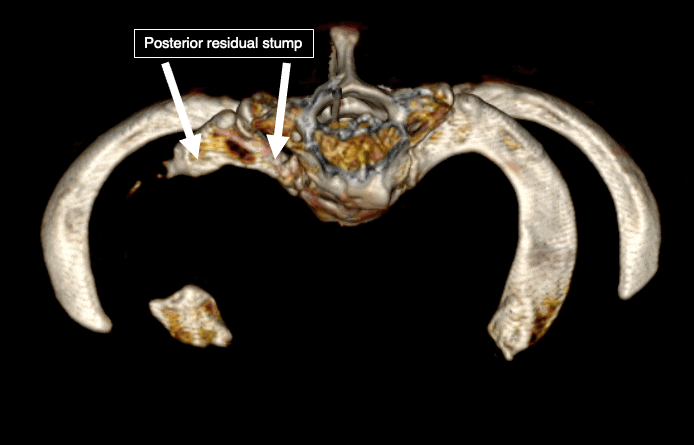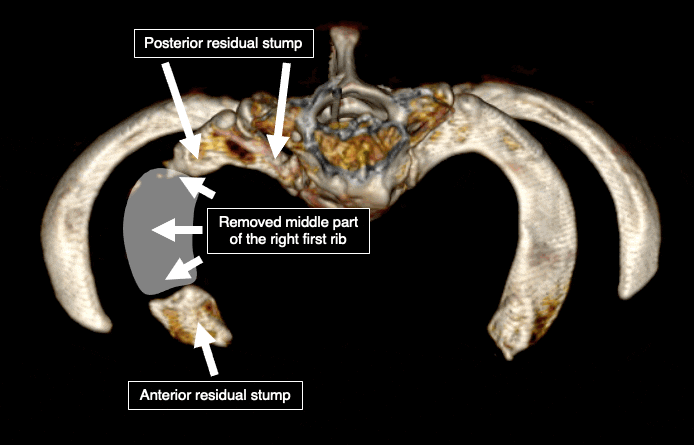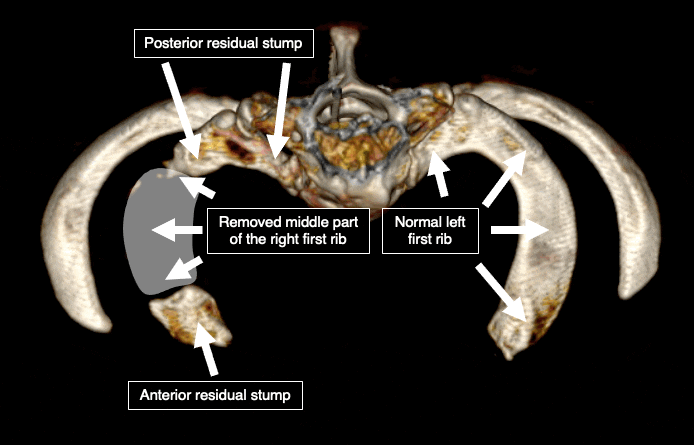
تعتبر أجزاء الضلع المتبقية هي السبب الرئيسي لاستمرار المرض أو تكراره بعد الجراحة. وقد تم التأكيد على أن حجم العظام المتبقية يرتبط باحتمالية تكرار المرض.5. 6. ما يقرب من ربع المرضى الذين عولجوا بالطرق التقليدية لا يستفيدون من الجراحة، وربع آخر لديهم أعراض متبقية.7. يتفاقم العديد من المرضى بعد الجراحة. وقد فسر هذه الظاهرة الدكتور روبرت ليفرت الذي ابتكر مصطلح “الثلث المفقود”.8. مع إزالة الجزء الأوسط من الضلع الأول، تلتصق الضفيرة العضدية بجذع الضلع الخلفي والوريد تحت الترقوة بالجذع الأمامي. في الحالة الطبيعية، لا تلتصق الأعصاب والأوعية بالعظم. ومع ذلك، بعد الجراحة، يتطور النسيج الندبي في المجال الجراحي ويلتصق بكل شيء بشكل عشوائي. هذا النسيج الندبي يثبت الأعصاب والأوعية الدموية في العظام. عادة ما يتم تفريغ الشريان تحت الترقوة لأنه لا يوجد عظم متبقي تحته، وعادة ما يغوص مع الأنسجة الرخوة المحيطة به. يؤدي “غرق” الأنسجة الرخوة إلى سحب الضفيرة العضدية القريبة والوريد تحت الترقوة إلى الأسفل. مع وجود جذوع الأضلاع المتبقية تحتها وعدم القدرة على الحركة بسبب الأنسجة الندبية، تتوتر كل من الضفيرة العضدية والوريد تحت الترقوة، مما يؤدي إلى تفاقم الحالة.
يشمل علاج متلازمة مخرج الصدر المستمرة والمتكررة تكرار الجراحة. ومع ذلك، فإن إعادة الجراحة أكثر صعوبة بسبب التشريح المشوه والأنسجة الندبية. يجب على الجراحين ذوي الخبرة فقط محاولة تنفيذ الإجراءات التصحيحية لعمليات جراحية TOS غير ناجحة سابقًا.
التالي تقنية عملية متلازمة المخرج الصدري الافضل
مراجع
- Adson AW, Coffey JR. Cervical Rib: A Method of Anterior Approach for Relief of Symptoms by Division of the Scalenus Anticus. Ann Surg. 1927;85(6): 839-857. https://doi.org/10.1097/00000658-192785060-00005 [↩]
- Clagett OT. Research and prosearch. J Thorac Cardiovasc Surg. 1962;44: 153-66. https://pubmed.ncbi.nlm.nih.gov/13879636/ [↩]
- Raaf J. Surgery for cervical rib and scalenus anticus syndrome. J Am Med Assoc. 1955;157(3): 219-223. https://doi.org/10.1001/jama.1955.02950200017005 [↩]
- Sheth RN, Campbell JN. Surgical treatment of thoracic outlet syndrome: a randomized trial comparing two operations. J Neurosurg Spine. 2005;3(5): 355-363. https://doi.org/10.3171/spi.2005.3.5.0355 [↩]
- Likes K, Dapash T, Rochlin DH, Freischlag JA. Remaining or residual first ribs are the cause of recurrent thoracic outlet syndrome. Ann Vasc Surg. 2014;28(4): 939-945. https://doi.org/10.1016/j.avsg.2013.12.010 [↩]
- Mingoli A, Sapienza P, di Marzo L, Cavallaro A. Role of first rib stump length in recurrent neurogenic thoracic outlet syndrome. Am J Surg. 2005;190(1): 156. https://doi.org/10.1016/j.amjsurg.2004.11.006 [↩]
- Suzuki T, Kimura H, Matsumura N, Iwamoto T. Surgical Approaches for Thoracic Outlet Syndrome: A Review of the Literature. J Hand Surg Glob Online. 2023;5(4): 577-584. https://doi.org/10.1016/j.jhsg.2022.04.007 [↩]
- Leffert RD. Complications of surgery for thoracic outlet syndrome. Hand Clin. 2004;20(1): 91-98. https://doi.org/10.1016/s0749-0712(03)00084-2 [↩]