TOS’u nasıl teşhis ederiz?
Torasik çıkış sendromunun teşhisi zordur çünkü tam güvenilecek bir doğrulayıcı tanı yöntemi yoktur. Teşhisin en önemli kısmı, TOS hastalğından şüphelenmektir. Deneyimli doktorlar bile TOS’un belirti ve semptomların farkında olmayabilir. Örneğin, Amerika Birleşik Devletleri’nde yapılan bir araştırma, hastaların doğru teşhis almadan önce ortalama dört doktor ziyaret ettiğini ortaya koymuştur.1. Bununla birlikte, torasik oulet sendromundan şüpheleniliyorsa, teşhisin doğru olma olasılığı çok yüksektir. Amerika Birleşik Devletleri’nde büyük referans merkezinde yapılan çalışmaya göre, doktor sevkleri için doğru tanı oranı %91, kendi başına muracaat eden hastaların için ise %97’dir.2. Bu çalışma, hastaların kendisinin TOS’u doktorlar kadar iyi teşhis ettiğini göstermektedir.
TOS’tan şüphelenmek ilk adımdır, ancak tanıyı doğrulamak için birçok test yapılmalıdır. TOS’un çeşitli nedenleri olduğu için, tanı kapsamlı değerlendirme gerektirir. Ayrıca, farklı nedenlerin tespit edilmesi için çeşitli tanı yöntemleri kullanılması lazım. TOS tanısı koymak, bir yapbozun parçalarını bir araya getirmek gibidir. Deneyimli bir doktor başkalarının gözden kaçırdıklarını görebilir ve en ufak belirtilerde bile TOS’u farkedebilir. Bu nedenle, hekimler sabırlı, dikkatli, klinik muayene ve radyolojik görüntüleme konusunda becerekli olmalı.
Klinik değerlendirme
Hikaye
Dikkatli bir öykü ve fizik muayene torasik outlet sendromundan şüphelenmek için önemli anahtarlardır. TOS kronik bir durumdur ve hastaların şikayetleri genelde uzun sürelidir. Fiziksel aktivite sırasında ağrı veya çabuk yorulma gibi semptomlara özelikle dikkat edilmeli. Bu ipuçları, muayenenin başından itibaren TOS’a işaret eder. Çok sayıda TOS hastası ile konuştuktan sonra, belirli bir “TOS prototipi” olduğunu keşfettim. Bu prototipin farkedilmesi bir doktor için hem bilinçli ve sezgiseldir.
Fizik muayene
Kamburluk TOS oluşması açısından risk taşır, dolayısıyla her zaman duruş anormalliklerini kontrol ederim. TOS hastalarında kifoz, skolyoz, kürek ve köprücük kemikleri asimetrisi sık görülür. Deneyimsiz biri bu küçük bulguları farketmediği için genelde atlanmaktadırlar. Boyun ve omuz bölgesinin birleştiği yerdeki ağrı ve hassasiyet çok tipiktir lakin TOS’a özgü değildir. Torasik çıkış bölgesine arkadan hafifçe vurmak ağrıyı tetikler ve TOS hastaların neredeyse hepsinde görüldüğü için tercih edilen testtir.
Nörolojik muayene
Nörolojik muayene kol ve elde güçsüzlük ve duyu kayıplarına odaklanmalı. Nörolojik muayne bulgularını doğru şekilde yorumlanması için brakiyal pleksus anatomisi, sinir dallarının deri/adale dağılımı konusunda derin bilgi gerektirir.
Motor (kas gücü) muayenesi
Nörolojik muayenenin bu bölümü kas atrofisi (erimesi) ve kas güçsüzlüğüne odaklanmalıdır.
Atrofi
Kas erimesi özellikle önemlidir çünkü hastalığın ileri aşamada olduğunun göstergesidir. Atrofi genellikle elin thenar (başparmak) tarafında belirgindir. Genelde iki eli yan yana koyarak atrofiyi kontrol etmek faydalıdır. Bu şekilde en az kas kaybı bile görülebilir. Atrofinin varlığı bir “kırmızı uyarıdır” çünkü sorunun uzun süredir devam ettiğini ve kalıcı etkiler yaratmaya başladığını gösterir.
Gücsüzlük
Tüm el kasları brakiyal pleksusun alt kısmından, yani C8 ve T1 sinir köklerinden innervasyon alır. TOS hastalarında muayene sırasında genellikle tüm el kasları zayıftır. Bu klinik bulgu, TOS’u karpal tünel veya kübital tünel sendromları gibi diğer sinir tuzak nöropatilerden ayırır. Karpal tünel sendromunda el bileği bölgesinde hipertrofik (kalınlaşmış) transvers karpal ligaman median siniri sıkıştırır. Bazı (ama hepsi değil) el adaleleri sinir ezilmesinin sonucu olarak zayıflar. Bunlar LOAF kaslarıdır – L: lateral iki lumbricals, O: opponens pollicis, A: abductor pollicis brevis, F: flexor pollicis brevis. Kubital kanal sendromunda geride kalan kasları etkilenir. TOS hastalarının bazılarına yanlış olarak karpal veya kübital tünel sendromu tanısı konur ve hatta gereksiz ameliyatlar yapılır.
Duyusal (cilt hissi) muayenesi
Nörojenik TOS çeşitli duyusal bozukluklara neden olur. Bunlar etkilenen bölgede ağrı, parestezi (karıncalanma), uyuşma gibi rahatsızlıkları içerir. Doğru duyu muayenesi TOS tanısına önemli ölçüde katkıda bulunabilir. Ne yazık ki bu, çeşitli nedenlerden dolayı nadiren yapılmaktadır. İlk olarak, bütün kolun tüm duyu tiplerini içeren (dokunma, ağrı, sıcaklık, titreşim) kapsamlı muayenesi zaman alıcıdır. İşleri hızlandırmak için oldukça küçük alanlar üstükörü olarak muayene edilir. İkinci olarak, çoğu hekim kol innervasyonunun karmaşık anatomisi hakkında derin bilgiye sahip değil.
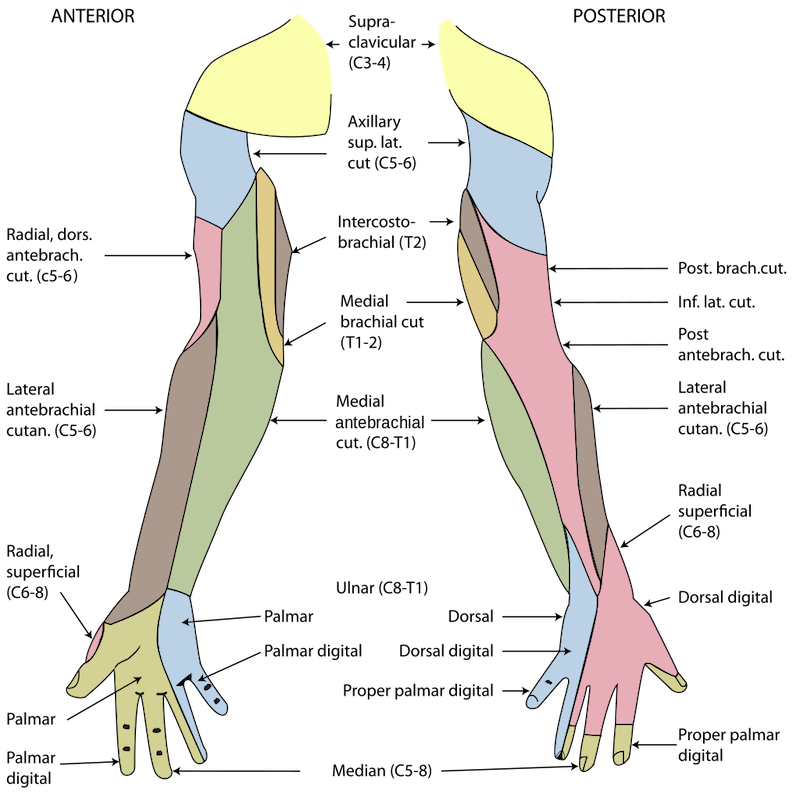
Tecrübelerime göre, çoğu doktor torasik çıkış sendromunu ulnar sinir sıkışması ile karıştırıyor. Brakiyal pleksusun alt kısmı C8, T1 sinir köklerinden ve onların birleşmesi ile oluşan inferior trunkustan oluşur. Brakiyal pleksusun bu kısmı kompresyona meyillidir ve TOS’tan en sık etkilenen kısımdır. İnferior trunkus kolun, ön kolun ve elin iç tarafının derisini innerve eden birkaç dal verir. Bu nedenle, bu alandaki duyu bozuklukları TOS’a özgüdür. Doktorlar tarafından yapılan yaygın hata, iç önkol uyuşmasını (hipoestezisini) ulnar sinir sıkışmasına bağlamaktır. Ulnar sinirin ön kolda duyu innervasyonu yoktur. Başka bir deyişle, TOS’ta etkilenen duyusal alan ulnar sinir alanını içerir ancak bununla sınırlı değildir. Kolun ve ön kolun iç tarafındaki deri, diğer sinirlerden – interkostobrakialis ve medial kutanöz antebrakial sinirlerden innervasyon alır. Daha önce belirtildiği gibi nörojenik TOS çoğunlukla C8/T1/inferior trunkus ve dallarını etkiler – yani ulnar, medial cutaneus antebrachial, intercostobrachial. Tüm bu sinirler arasında medial kutanöz antebrakiyal sinir en yüksek tanı değerine sahiptir ve tutulumu TOS için çok spesifiktir. Ancak bu sinirin cilt bölgesi nadiren muayene edilir ve edildiğinde hipoestezi yanlışlıkla ulnar sinir sıkışmasına bağlanır.
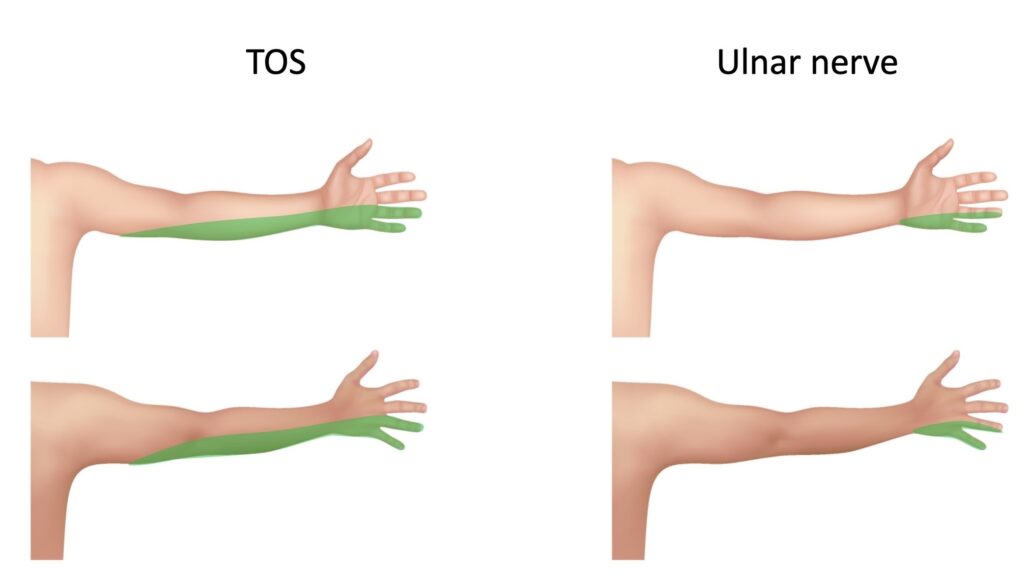
Provokatif manevralar
Provokatif testler klinik muayenenin önemli bir parçasıdır. Bu testlerin amacı, bir takım klinik manevralar kullanarak TOS semptomların ortaya çıkmasını teşvik etmektir.
- Elevated arm stress test (EAST veya Roos testi). TOS tanısında en sık kullanılan ve önemli testtir. Kollar yukarı kaldırılır ve hasta ellerini açıp kapatır. Manevra sırasında erken yorulma, ağrı ve uyuşma gibi bulguların ortaya çıkması torasik outlet sendromunun bir göstergesidir.
- Upper limb tension tests (ULTT’ler). Bunlar, kolun çeşitli sinirlerini değerlendirmeyi amaçlayan testlerdir. Bu testlerden biri kollar abduksiyonda, avuç içleri dorsifleksiyonda ve baş eğik olarak yapılır. Ağrı hissedilirse test pozitif kabul edilir.
- Adson testi sıklıkla arteriyel kompresyonu teşhis etmek için kullanılır. Ancak bu test son derece yanıltıcıdır ve pratikte çok az değeri var. Adson testi, TOS varlığının kanıtı olarak belirli bir pozisyonda subklavyen arter sıkışması ve buna bağlı radyal nabzın kaybolmasına odaklıdır. Bu test, birçok normal bireyde pozitif ve TOS hastalarında sıklıkla negatif olduğu için özgüllük ve duyarlılık açısından yetersizdir.
Radyolojik inceleme
Röntgen
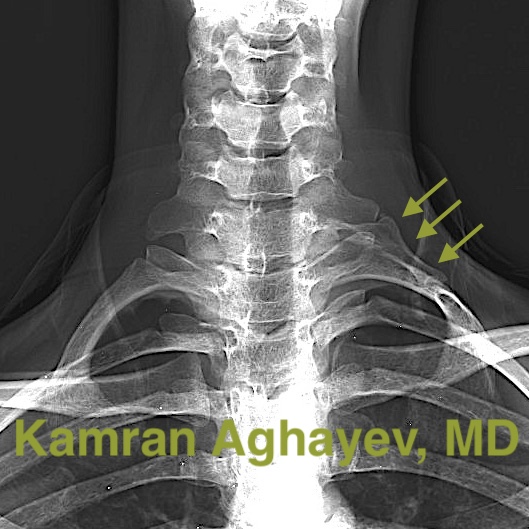
Basit kemik anormalliklerinin teşhisi için çok faydalı bir yöntemdir. Örneğin, aksesuar (ek) servikal kaburgalar röntgenlerde görülür. Ancak bazen bu kaburgalar uzun C7 transvers prosesleri şeklinde olabilir ve bu durum tanıyı zorlaştırır. Kötü iyileşmiş birinci kaburga ve köprücük kemiği kırıkları, anormal ve yanlış yerleşmiş kemikler gibi diğer anomalileri röntgenlerde farketmek zordur. Röntgenler TOS’u ileri servikal disk hastalığından ayırt etmek için yararlıdır. Nörojenik TOS’lu hastalarda sıklıkla lordoz kaybı (boyun düzleşmesi) ve hatta kifoz görülür ve bu durumlar yanlışlıkla servikal disk herniasyonuna bağlanır. Aslında TOS’da lordoz kaybı çok yaygındır. Rönten görüntülemenin ana dezavantajı iyonlaştırıcı radyasyon içermesidir.
BT
Bu, kemik yapıların en ufak detaylarına kadar incelenmeyi sağlayan görünüleme yöntemidir. Yumuşak doku daha az olarak gösterilir. BT anjiyografi (BTA) subklavyen arter ve ven görüntülemesi için mükemmeldir. Üç boyutlu BT/BTA rekonstrüksiyonları preoperatif değerlendirme için özellikle yararlı olabilir. Kompresyonu vurgulamak için provokatif kol pozisyonu ile birlikte BT/BTA, kompresyonun yerini ve nedenini yüksek çözünürlükle gösterebilir. BT’nin ana dezavantajı iyonlaştırıcı radyasyondur.
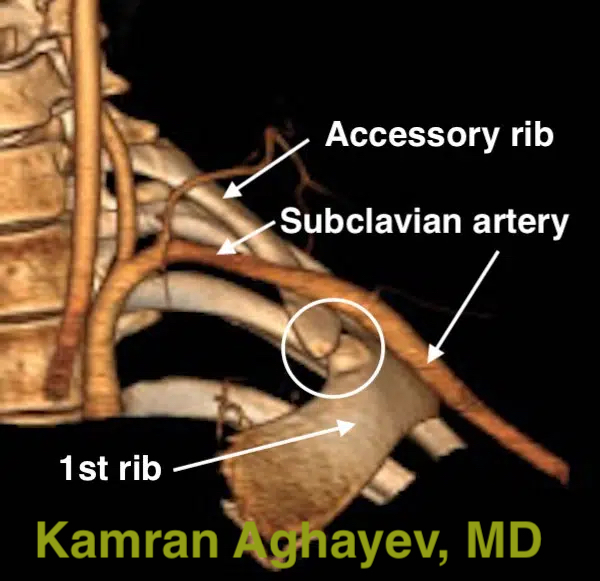
Ultrasonografi (USG) ve Doppler
USG tıpta uzun süredir kullanılmaktadır. Ancak ultrasonografinin TOS tanısı için kullanılması nispeten yakın bir tarihte gerçekleşmiştir. Torasik çıkış bölgesinin yüksek çözünürlüklü USG’si nöro-vasküler demetin sıkışmasını doğrudan gösterebilir. Doppler ultrasonografi USG’nin bir çeşididir ve kan akışını gösterir. Özellikle arteriyel ve venöz TOS vakalarında faydalıdır. USG’nin en büyük avantajlarından biri “gerçek zamanlı” olmasıdır. Bu, görüntülemenin çok hızlı olduğu ve mevcut durumu yansıttığı anlamına gelir. Bu özellik, normal ve çeşitli provokatif poziyonlarda görütülemeye izin verir. USG iyonlaştırıcı radyasyon içermez ve en zararsız görüntüleme yöntemidir. Aynı zamanda nispeten ucuzdur. USG’nin temel dezavantajı subjektif olmasıdır. Bu, sonuçların incelemeyi yapan kişiye bağlı olduğu anlamına gelir.
MRG
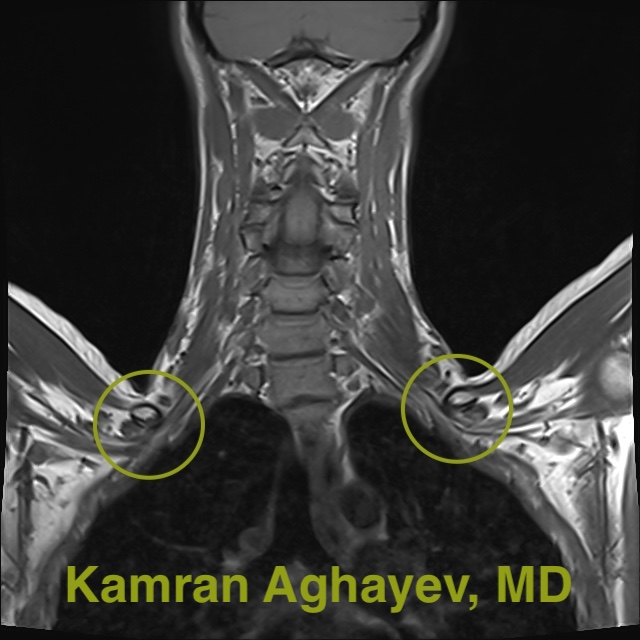
Yumuşak dokuyu göstermek için en etkili görüntüleme yöntemidir. Diğer görüntüleme seçenekleriyle karşılaştırıldığında MR en yüksek çözünürlük kalitesine sahip. TOS’u servikal disk hastalığından ayırt edebilir. Nötr konumdaki standart MRG çok kullanışlı değildir. Ancak kollar başın üzerinde, yani provokatif pozisyonda yapılan MRG TOS için en iyi görüntüleme yöntemidir. Bu pozisyonda klavikula birinci kaburgaya yaklaşarak “fındıkkıran etkisi” yaratır ve nöro-vasküler kompresyona neden olur. MR bu sıkışmayı birebir gösterebiliyor. Standart ve provokatif görüntülemenin yanı sıra birçok farklı MR protokolü var. Örneğin, MR nörografi brakiyal pleksusun kendisini yüksek çözünürlükle gösterebiliyor. Difüzyon tensör görüntüleme (DTI), brakiyal pleksus içindeki lifleri gösterir. MR anjiyografi veya MRA subklavyen damarlardaki kan akışını gösterebilir. MR çok güvenlidir çünkü iyonlaştırıcı radyasyon içermez. MRG’nin dezavantajları uzun süre alması ve pahalı olmasıdır.
EMG
Birçok uzman elektromiyografi (EMG) ve elektronörografiyi (ENG, sinir iletim çalışmaları) torasik çıkış sendromu tanısının önemli bir parçası olarak görmektedir. Teoride çok mantıklı. TOS brakiyal pleksus sinirlerini etkiler ve EMG hasarı tespit edebilmelidir. Ancak uygulamaya gelince durum çok daha farklıdır. EMG’nin TOS teşhisinde başarısız olmasının birkaç nedeni vardır.
- Sinir iletim çalışmaları, belirli bir alandaki sinir iletiminin çeşitli parametrelerini (hız, genlik, gecikme vb.) ölçer. Sinirlerin cilde yakın olduğu bölgelerde değerlendirme kolaydır. Bu nedenle, karpal tünel ve kübital kanal sendromları gibi tuzak nöropatileri, yüzeysel olduğu için kolayca teşhis edilir. Brakiyal pleksus çok derindir ve doğrudan incelenemez.
- Sinir iletimi genellikle etkilenen bölgenin proksimaline ve distaline problar yerleştirilerek ölçülür. Brakiyal pleksus omuriliğe çok yakındır ve proksimal prob yerleştirilemez.
- TOS’ta sıkıştırma aralıklıdır, yani kol yukarıdayken meydana gelir. Bu nedenle standart EMG (kollar aşağıda) kompresyonu gösteremez.
- EMG ve ENG için normal değerler çok değişkendir ve sonuçlar çoğunlukla incelemeyi yapan kişiye bağlıdır, bu da testi çok güvenilmez kılar.
EMG’nin TOS için duyarlılığı yakın tarihli bir meta-analiz çalışmasında incelenmiştir. Bu çalışma EMG ile ilgili tüm çalışmaların derinlemesine analizini yapmış ve “Elektronöromiyografinin bu noktada NTOS için gerçek bir tanı aracı olarak kabul edilemeyeceği” sonucuna varmıştır.3. Bununla birlikte, birkaç çalışma medial kutanöz antebrakiyal sinir EMG’si gibi spesifik EMG testlerinin TOS hastalarında değerli olduğunu göstermiştir. Ancak bu testler standart EMG’nin bir parçası değildir ve nadiren yapılır. Bu nedenle, pratik açıdan bakıldığında EMG günümüzde yararsız bir testtir.
EMG ile ilgili günümüzde büyük bir sorun var. Bahsettiğimiz gibi, TOS’u tespit etmede çok az değeri vardır ancak doktorlar geleneksel olarak EMG’ye güvenmektedir. Geçmişte, ileri görüntüleme yöntemlerinin olmadığı dönemlerde hekimler tanı için EMG’yi kullanmışlardır. O zaman bile, 1970’lerde önde gelen TOS uzmanları EMG’yi eleştirmiştir4. Günümüzde, yanlış negatif EMG sonuçları torasik çıkış sendromunu dışlamak için gerekçe olarak kullanılmaktadır. Bu durum, hastaların tedavi bulamamasının ve uzun yıllar boyunca acı çekmelerinin ana nedenidir.
Sonraki: Standart Torasik Outlet Sendromu Ameliyatları
Referanslar
- Landry GJ, Moneta GL, Taylor LM, Jr., Edwards JM, Porter JM. Long-term functional outcome of neurogenic thoracic outlet syndrome in surgically and conservatively treated patients. J Vasc Surg. 2001;33(2):312-317; discussion 317-319. https://doi.org/10.1067/mva.2001.112950 [↩]
- Likes K, Rochlin DH, Salditch Q, et al. Diagnostic accuracy of physician and self-referred patients for thoracic outlet syndrome is excellent. Ann Vasc Surg. 2014;28(5):1100-1105. https://doi.org/10.1016/j.avsg.2013.12.011 [↩]
- Daley P, Pomares G, Gross R, et al. Use of Electroneuromyography in the Diagnosis of Neurogenic Thoracic Outlet Syndrome: A Systematic Review and Meta-Analysis. J Clin Med. 2022;11(17). https://doi.org/10.3390%2Fjcm11175206 [↩]
- Roos DB. Congenital anomalies associated with thoracic outlet syndrome. Anatomy, symptoms, diagnosis, and treatment. Am J Surg. 1976;132(6): 771-778. https://doi.org/10.1016/0002-9610(76)90456-6. [↩]